
Elenco degli argomenti
L’insulina è un ormone prodotto dalle cellule beta del nostro pancreas e ha un ruolo fondamentale nella regolazione del metabolismo di carboidrati, proteine e grassi. Grazie alla sua azione “anabolizzante”, in grado cioè di “costruire, creare” strutture più complesse a partire da molecole semplici di partenza, l’insulina riduce i livelli di glucosio, aminoacidi e acidi grassi presenti nel circolo sanguigno, ne promuove la conversione rispettivamente in glicogeno, proteine e trigliceridi e ne favorisce l’immagazzinamento negli organi di stoccaggio (fegato, muscoli e tessuto adiposo).
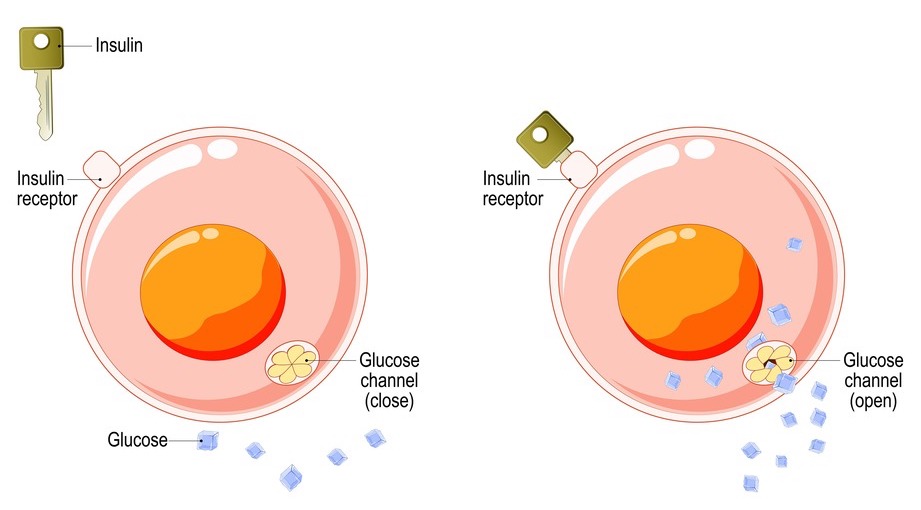
Le azioni dell’insulina
Probabilmente l’azione di questo ormone su proteine e grassi non è molto nota, ma tutti noi abbiamo sentito parlare almeno di sfuggita del ruolo fondamentale dell’insulina nella regolazione della nostra glicemia (cioè dei livelli di glucosio nel sangue).
L’insulina è l’unico ormone del nostro corpo in grado di ridurre i livelli ematici di glucosio, permettendone l’ingresso all’interno delle cellule di muscoli, fegato e tessuto adiposo, ed è proprio questo zucchero nel nostro sangue che ne regola la secrezione!
Infatti, se consideriamo le prime ore dopo un pasto, nel nostro sangue sono disponibili elevate quantità di glucosio (oltre che di grassi e aminoacidi), che inducono la produzione di insulina da parte del pancreas. Per questo motivo, l’insulina è anche detta l’“ormone del dopo pasto”.
Ma l’insulina è un ormone proteico, che, come tale, non può entrare all’interno delle cellule e può agire solamente a livello del loro rivestimento esterno: sulla membrana cellulare. Qui sono presenti i “recettori” dell’insulina, piccole proteine con la funzione di “porte”: l’insulina è una “chiave”, in grado di aprire queste porte recettoriali e di consentire così l’ingresso del glucosio all’interno delle cellule, attraverso dei canali di membrana.
Così le cellule sono rifornite di glucosio e lo possono utilizzare per produrre energia e per il loro normale metabolismo.
Non solo! L’insulina è anche detta l’ormone dell’“accumulo” perché agisce:
- Come anticipato, favorendo il passaggio del glucosio dal sangue all’interno delle cellule dei tessuti;
- A livello epatico, inibendo la liberazione del glucosio dal fegato e stimolandone il deposito sotto forma di glicogeno, una scorta di energia prontamente disponibile per organi ad alto dispendio energetico, come i muscoli. Il glucosio in eccesso viene poi convertito in grassi, principalmente trigliceridi, che si andranno a depositare nel tessuto adiposo e non solo;
- A livello del tessuto adiposo, inibendo il rilascio dei grassi a favore del loro deposito e facilitando l’utilizzo del glucosio ancora presente nel circolo ematico.
Per riassumere, possiamo dire che l’insulina normalizza la glicemia sia permettendo l’utilizzo del glucosio da parte delle cellule sia, in caso di eccesso, facendolo depositare come grasso nel tessuto adiposo.

E se l’insulina non funziona?
In alcuni casi il nostro pancreas produce insulina, senza che però questa possa esercitare la sua azione di “chiave” cellulare. Cosa succede?
Le cellule bersaglio dell’insulina (principalmente del fegato, del muscolo e del tessuto adiposo) possono diventare “sorde” alla sua azione: innanzitutto non ricevono più il glucosio, che resta nel sangue, con la possibilità di causare iperglicemia. A livello del tessuto adiposo, poi, le cellule perdono la loro funzione di deposito di acidi grassi e li rilasciano nel circolo sanguigno.
Attenzione però! L’insulina, da parte sua, non si dà per vinta: per farsi sentire dalle cellule ormai sorde prova a fare la “voce grossa”.
Il risultato è che nel sangue aumenta notevolmente la concentrazione di questo ormone, per cui si può andare incontro a iperinsulinemia.
Questo stato così delineato, in cui le cellule dell’organismo presentano una ridotta sensibilità all’insulina, prende il nome di “resistenza insulinica o insulino-resistenza”.
Quali sono le cause e/o conseguenze dell’insulino-resistenza?
Nella maggior parte dei casi, l’origine dell’insulino-resistenza rimane sconosciuta e si pensa sia frutto della combinazione di due fattori:
- Fattori genetici o ereditari, per esempio in alcuni casi si può osservare un difetto qualitativo nella struttura dell’insulina, che la rende inattiva o parzialmente efficace, in altri si ha una sintesi eccessiva degli ormoni antagonisti dell’insulina (es. glucagone), che possono neutralizzarne l’effetto.
- Fattori ambientali, come un’eccessiva sedentarietà e diete ricche di acidi grassi saturi, zuccheri semplici e alimenti ad alto indice glicemico contribuiscono all’insorgenza della resistenza insulinica.
Esistono, inoltre, delle condizioni che predispongono alla comparsa della tolleranza insulinica, prime tra tutte sovrappeso e obesità, soprattutto se l’accumulo di grasso si concentra a livello addominale (biotipo androide).
Tuttavia, l’aumento di peso può essere a sua volta una conseguenza dell’insulino-resistenza!
Questo perché si instaura un circolo vizioso, basato su alterazioni metaboliche delle cellule, che perdono la loro normale funzionalità. Questo circolo può essere alimentato anche da:
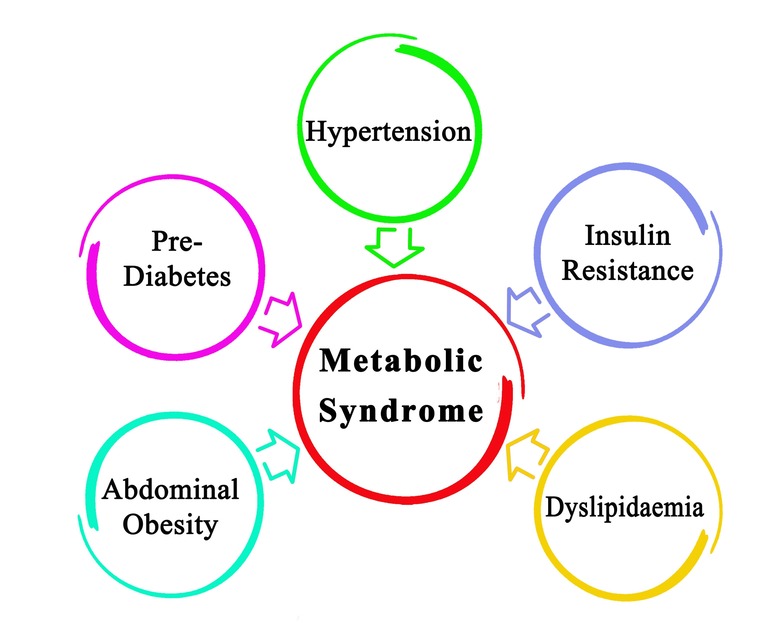
- Sindrome metabolica, per cui la resistenza insulinica rappresenta una delle cause e uno dei primissimi campanelli di allarme, soprattutto in presenza di obesità viscerale.
- Diabete mellito di tipo 2
- Ipertensione arteriosa, arteriosclerosi e patologie cardiovascolari
- Sindrome dell’ovaio policistico
- Steatosi epatica non alcolica, ecc.
In sintesi, ricordiamo questo: tutte queste condizioni sono tra loro strettamente correlate, per cui l’insulino-resistenza può presentarsi da sola e provocare altre alterazioni metaboliche, oppure si può manifestare proprio in concomitanza con una (o più) di esse.
Sintomi e diagnosi dell’insulino-resistenza
L’insulino-resistenza si può manifestare con sintomi anche piuttosto comuni, come: sonnolenza e stanchezza non giustificate, difficoltà di concentrazione, maggiore appetito e aumento di peso (soprattutto a livello addominale).
Alla base di queste manifestazioni che la persona può riconoscere con facilità, vi è un’alterazione della funzionalità metabolica delle cellule, con:
- Liberazione di acidi grassi dal tessuto adiposo e aumento dei loro livelli nel circolo sanguigno
- Diminuzione dell’ingresso di glucosio a livello muscolare, con conseguente riduzione delle riserve di glicogeno
- Maggiore cessione di glucosio da parte del fegato, con aumento della glicemia a digiuno.
Tutto queste conseguenze sono invisibili ad occhio nudo, ma possono essere identificate perché lasciano dei “segni”, delle tracce distintive nel nostro sangue.
Si può infatti osservare un incremento delle concentrazioni di insulina e/o di glucosio nel nostro sangue, per i motivi spiegati sopra. È frequente anche un incremento dei livelli circolanti di acidi grassi che, nel fegato, determinano un aumento della produzione dei trigliceridi, del colesterolo LDL (colesterolo cattivo) e la riduzione del colesterolo HDL (colesterolo buono).

La diagnosi
Per quanto anticipato è, quindi, chiaro che per verificare uno stato di insulino-resistenza si possono realizzare diverse analisi del sangue, sempre consultando il proprio medico curante.
- La glicemia, che a digiuno non deve superare i 100 mg/dL in condizioni normali. Nelle persone con normale tolleranza al glucosio, inoltre, non dovrebbe aumentare oltre i 140 mg/100 mL in risposta ai pasti e comunque dovrebbe tornare ai livelli pre-prandiali entro due o tre ore.
- L’insulinemia, cioè la quantità di insulina che si trova nel sangue e i cui valori devono rimanere in un range che può variare a seconda del sesso, dell’età e del tipo di esame effettuato nel laboratorio di analisi.
- L’emoglobina glicata, che permette di valutare la quantità di emoglobina che si lega al glucosio in circolo: tanto più è elevata la glicemia, tanti più zuccheri saranno liberi di circolare nel sangue, per cui si avrà emoglobina glicata in abbondanza. Nei soggetti sani non supera il 5%.
Una volta condotti questi esami, il passo successivo è calcolare l’indice HOMA (“Homeostasis Model Assessment”). Questo si basa su un modello omeostatico matematico che considera le concentrazioni ematiche di glucosio e insulina a digiuno e si ottiene attraverso questa formula:
Glicemia a digiuno (mg/100 mL) x Insulinemia a digiuno (mUI/mL) / 405
I valori compresi tra 0,23 e 2,5 (per gli adulti) o 0,25 e 3,6 (per i bambini) sono ritenuti normali. Se invece si dovessero ottenere valori superiori, questi sarebbero indicativi di una resistenza insulinica.
È importante riconoscere questa condizione perché, se trascurata o non diagnosticata, può essere un fattore di rischio per l’insorgenza della sindrome metabolica e del diabete mellito tipo 2.

Cosa fare in caso di resistenza insulinica?
L’insulino-resistenza è causa di uno squilibrio metabolico, che altera la funzionalità cellulare. Risulta quindi fondamentale ripristinare il normale assetto metabolico dell’organismo, con un approccio terapeutico che non miri semplicemente a risolvere il singolo sintomo ma vada a modulare i processi metabolici alterati da questa condizione.
Per questo uno stile di vita sano ed equilibrato è fondamentale per combattere la resistenza all’insulina.
La prima arma è rappresentata proprio dall’alimentazione. Il trattamento primario dell’insulino-resistenza è, infatti, fondato su corrette ed equilibrate abitudini alimentari. Per cui meglio evitare i cibi raffinati, ricchi di acidi grassi saturi o con elevato indice glicemico e preferire invece alimenti integrali, ricchi di fibre e con basso o moderato indice glicemico (per ulteriori consigli e approfondimenti scarica il diario della salute tra i materiali gratuiti del sito metodoacpg.it).
Il secondo passo è introdurre nelle proprie abitudini un po’ di attività fisica moderata, almeno 30 minuti di esercizio fisico aerobico per 3-5 volte alla settimana. L’attività motoria rifornisce il corpo di ossigeno e stimola la massa muscolare, la componente “attiva” del nostro corpo e “affamata” di glucosio.
Infine, è importante evitare alcol e fumo, tenere sotto controllo il proprio peso e la circonferenza addominale.
Solo quando i cambiamenti del proprio stile di vita non sono sufficienti a tenere sotto controllo questa condizione, si passa allora alla terapia farmacologica dietro opportuno consiglio medico.
Ancora una volta, la cura della nostra salute passa attraverso ciò che mangiamo.
Il dottor Pier Luigi Rossi e la dottoressa Grazia Ferrara hanno un invito per te!





No comment yet, add your voice below!